PIRMASIS PSICHOZĖS EPIZODAS
Psichikos sveikataPIRMASIS PSICHOZĖS EPIZODAS: informacija susirgusiesiems bei jų artimiesiems
Leidinį išleido VšĮ Psichikos sveikatos perspektyvos www.gip-vilnius.lt
Parengė Ieva Povilaitienė, Vilniaus psichosocialinės reabilitacijos centras
Mokslinis redaktorius med. dr. Arūnas Germanavičius, Vilniaus psichosocialinės reabilitacijos centras
Kalbos redaktorė Jūratė Žeimantienė
Rėmėjai: Europos Komisija, Vilniaus m. savivaldybė, Ženevos Iniciatyva Psichiatrijoje
ISBN 9955-9479-4-2
Teisė žinoti
- Kiekvienas žmogus turi teisę į informaciją, kuri padėtų jam geriau suvokti save ir pasaulį.
- Supratimas suteikia galių, skatina aktyviai siekti savo sveikimo ar padėti tai daryti kitam.
- Visi pacientai bei jų artimieji turi teisę būti išsamiai informuojami apie ligą, jos gydymą ir pasekmes. Tai jiems garantuoja Lietuvos Respublikos Konstitucija ir Psichikos sveikatos priežiūros įstatymas.
Turinys
Pirmiausia išsklaidykime mitus
Kas yra psichozė?
Kas „kaltas“?
Ką žada ateitis?
Sugrįžimas „į save“
Medikamentinis gydymas
Nepageidaujamų reakcijų (NR) valdymas
Psichosocialinis gydymas
Kas padeda, o kas trukdo pasveikti?
Kaip padėti sau?
Artimųjų rūpesčiai
Ką patiria artimieji?
Kaip bendrauti su sergančiuoju ir jam padėti?
Simptomų ir krizinių situacijų valdymas
Poreikių derinimas
Pirmiausia išsklaidykime mitus
Psichozę patyrę asmenys ir jų šeimos dažniausiai susiduria su klaidingais aplinkinių įsitikinimais, neva jie – nenuspėjami, pavojingi, tinginiai, kvailiai, neišgydomi; jų asmenybė „skilusi“, o dėl jų ligos kalti tėvai. Šios nuostatos – klaidingos.
Ne labiau pavojingi nei kiti. Psichozę patyrę asmenys vidutiniškai rečiau pažeidžia įstatymus nei bendra populiacija. Jie gerokai mažiau pavojingi nei asmenys, apkvaitę nuo alkoholio ar narkotikų. Ūmios psichozės metu galimi agresijos protrūkiai, bet jie yra nuspėjami. Psichozę patyrę asmenys dažniau tampa prievartos aukomis nei patys padaro nusikaltimus. Jie nėra nenuspėjami, tiesiog juos glumina tai, ką kiti vadina realybe.
Asmenybė išlieka. Sergančiųjų šizofrenija asmenybė nėra skilusi. Psichozės metu kai kurie asmenys išgyvena kelias realybes arba supranta pasaulį kitaip nei anksčiau. Tačiau jų asmenybė išlieka. Tad sąvoka „skilusi asmenybė“ yra klaidinga ir paini.
Jokių kalbų apie kaltę. Konfliktų ir problemų kyla visose šeimose, nepriklausomai nuo to, ar jose yra sergančiųjų psichikos liga. Nėra įrodymų, kad klaidingas tėvų elgesys būtų psichozės priežastis. Psichozės atsiradimą apsprendžia daugybės veiksnių sąveika. Psichikos liga nėra nuodėmė. Ji nereiškia, kad jūs ar jūsų šeima kažkuo prasikaltote arba esate blogi. Sirgti psichikos liga – tai nelaimė, lygiai kaip ir diabetu arba turėti polinkį į širdies ligas ar vėžį. Nėra priežasties gėdytis, jei kuri nors iš šių ligų užklupo jūsų šeimą.
Nė vienas neapsaugotas. Psichikos ligos – ne retos ir neįprastos, bet dažnos. Kas ketvirtam žmogui pasaulyje bent kartą gyvenime kyla psichikos sveikatos sutrikimų.
Kas yra psichozė?
Psichozė – egzistencinė krizė. Psichozė – tai kontakto su mus supančia realybe praradimas. Psichozė yra gili egzistencinė krizė, paprastai apimanti visus gyvenimo aspektus. Jos metu žmogus jaučiasi pasimetęs, išgyvena didelę psichologinę įtampą. Jo suvokimas, mąstymas ir kalba gali sutrikti. Žmogui gali atrodyti, kad jis prarado save. Jis gali nebejausti ribos tarp savęs ir kitų, t.y. nebežinoti, kur baigiasi jis pats, o kur prasideda kiti. Mąstymas vietoje logiško tampa padriku. Kaip ir kiekviena krizė, psichozė ne tik neigiamai veikia santykius su savimi bei kitais, bet gali paskatinti naują ir kitokį savęs bei savo poreikių supratimą. Kiekviena psichozė yra skirtinga, kaip ir kiekvienas sapnas. Taigi kokie yra psichozės simptomai?
Mąstymo sutrikimai. Jums gali atrodyti, kad mintys tarsi „įdėtos“ į jūsų galvą, „dingo“ iš jūsų galvos ar tapo „skambančiomis“, t.y. girdimomis aplinkiniams.
Kliedesiai. Tai visiškai klaidingi įsitikinimai, kurie neatitinka tikrovės. Jums gali atrodyti, kad kažkas jus persekioja, nori su jumis susidoroti ar jus kontroliuoja; kad esate ypatingos kilmės ar kad mylimas žmogus jums neištikimas.
Kalbos problemos. Pasireiškiant kliedesiams sunku prasmingai kalbėti – kalba tampa padrika, nelogiška, dažnai „pametama“ mintis.
Haliucinacijos. Tai tariamas nesamų dalykų jutimas. Jums gali atrodyti, kad girdite garsus ar balsus, matote vaizdinius, užuodžiate kvapus ar jaučiate prisilietimus, nors išorinių stimulų tam ir nėra. Šiuo atveju jutimo organai nėra sutrikę, tiesiog smegenys klaidingai interpretuoja vidinius išgyvenimus, paversdamos juos išoriniais stimulais.
Keistas elgesys. Tai stiprus sujaudinimas, perdėtas aktyvumas arba akivaizdus vangumas, pasireiškiantis sulėtėjusiais judesiais, sustingimu, įmantriomis pozomis.
Pasikeitę jausmai. Tai labilūs, skurdūs arba neatitinkantys situacijos jausmai (pvz., juokas ne vietoje).
Depresija ir pakilumas. Dažniausiai psichozės simptomai pastebimi nuotaikos (afektinių) sutrikimų atveju. Todėl svarbu įvertinti, ar pasireiškia depresijos arba pakilumo požymiai. Ir depresija, ir pakilumas – dvi skirtingos tos pačios monetos pusės. Abi pasireiškia kraštutinėmis nuotaikomis – beviltišku liūdesiu arba euforija; visišku vangumu arba griaunančia energija; bet kokios savigarbos netekimu arba perdėta savigarba; bejėgiškumu arba visagalybe. Abi šios būsenos gali skatinti viena kitą. Pvz., pakilumas tiek jus išvargins, kad pasinersite į depresiją; ir priešingai, depresija bus tokia gili ir beribė, kad tik manija galės ją atsverti.
Pozityvūs ir negatyvūs simptomai. Dažnai psichozės simptomai skirstomi į pozityvius ir negatyvius. Reiškiantis pozityviems simptomams, atsiranda susirgusio žmogaus psichikai nebūdingų požymių, o negatyviems – prarandama tai, kas buvo būdinga iki ligos. Pozityvūs simptomai – tai kliedesiai, haliucinacijos ir elgesio sutrikimai. Negatyvūs simptomai – tai jausmų skurdumas, nelogiškumas ir bevališkumas. Dažnai psichozei būdinga energijos ir interesų stoka, žodinės kalbos ir kūno raiškos skurdumas. Svarbu negatyvius simptomus skirti nuo depresijos, ribojančios aplinkos ar nepageidaujamo vaistų poveikio.
Ar tai tikrai psichozė? Psichozė – tai ne diagnozė, o simptomų derinys, nurodantis, kad pacientui nustatyta haliucinacijų, kliedesių ar tam tikrų elgesio sutrikimų. Vertinant pirmąjį psichozės epizodą, lygiai kaip ir daugumą kitų psichikos sutrikimų, specialistams tenka surinkti paciento ligos istoriją, t.y. atlikti psichikos būsenos bei fizinės būklės vertinimą. Pagrindinis vertinimo tikslas – atskirti psichozės epizodą nuo įvairių kitų psichikos ir fizinių ligų.

Kokios tai rūšies psichozė? Įsitikinus, kad tai iš tikrųjų neorganinė (t.y. ne fizinių priežasčių sukelta) psichozė, teks atsakyti į klausimą, prie kokios rūšies psichozių ją priskirti? Tikslią diagnozę įmanoma nustatyti gydymo eigoje. Dažniausiai iš pradžių geriau naudoti bendrą „psichozės“ terminą, užuot skubėjus pacientui nustatyti tikslesnę, bet nebūtinai teisingą diagnozę. Tų pacientų, kurie patirs vienintelį epizodą, diagnozė greičiausiai taip ir liks „ūmi psichozė“. Kitais atvejais aiškesnį vaizdą apie ligą gydytojas susidarys pirmojo arba tolesnių psichozės epizodų gydymo metu.
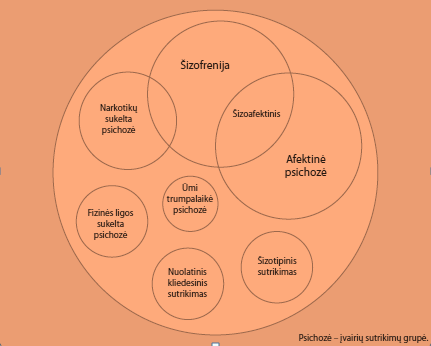
Psichozinių sutrikimų grupė. (Adaptuota pagal McGorry, 1997)
Pagrindinės ligos, kurias galima apibūdinti kaip „neorganinę arba funkcinę psichozę“:
- šizofrenija;
- šizoafektinis sutrikimas (esantis „per vidurį“ tarp šizofrenijos ir afektinės psichozės);
- afektinė psichozė: manija, depresija su psichoze, mišri afektinė psichozė;
- narkotikų sukelta psichozė.
Pacientams, kurių pirmasis psichozės epizodas ne visiškai atitiks šizofrenijos simptomus, bus nustatyta „šizotipinio sutrikimo“, „nuolatinio kliedesinio sutrikimo“ arba „kito neorganinio psichozinio sutrikimo“ diagnozė.
Labai svarbu įvertinti, ar psichozės simptomų nesukėlė nuotaikos sutrikimai arba piktnaudžiavimas narkotikais. Išsiaiškinti, ar tai šizofrenija, ar afektinė psichozė reikia todėl, kad nuo to priklausys gydymas, t.y. bus aišku, ar pacientui kartu su antipsichotikais skirti nuotaikos lygintojų. Be klasikinių manijos simptomų, nuotaikos lygintojų išrašoma ir esant dirglumui, pykčiui bei įtarumui (Aitchison K.J.).
Daugelis psichoaktyvių medžiagų sukeltų psichozinių būsenų yra trumpalaikės, jei tik toliau nevartojama minėtų medžiagų. Norint lengviau nustatyti diagnozę, reikia atlikti šlapimo tyrimą, liudijantį apie užsilikusios medžiagos poveikį. Tačiau retkarčiais piktnaudžiavimas narkotikais (pvz.: LSD, „Ecstasy“, amfetaminu, kartais kanapėmis) gali paskubinti neorganinės psichozės atsiradimą (šizofreniją, šizotipinį sutrikimą ir pan.). Be to, gali būti, kad psichoaktyvių medžiagų vartojimas nuslopino neorganinę psichozę, kuri vėl pasireiškė, kai baigėsi šių medžiagų poveikis.
Kas „kaltas“?
Prodrominiai požymiai. Pastaraisiais metais tapo aišku, kad psichozė ne „perkūnas iš giedro dangaus“, bet gyvenimo dalis. Ar galima nuspėti psichozės atsiradimą? Tik iš dalies. Kartais, likus keletui savaičių ar mėnesių iki pirmojo psichozės epizodo, atsiranda tam tikrų prodrominių (gr. prodromos – bėgantis priešakyje) požymių (McGorry):
- sunkiai sukaupiamas dėmesys;
- susilpnėjusi energija ir motyvacija;
- prislėgta nuotaika;
- miego sutrikimai;
- socialinis atsiribojimas;
- įtarumas;
- sunkumai dėl darbo atlikimo ir atsakomybės;
- padidėjęs dirglumas ir jautrumas.
Šie požymiai nėra sutrikimas, bet ir nebūdingi sveikai būsenai. Dažnai tai sutrikdo šeimos ir darbo santykius. Tačiau vien tik šie požymiai dar nėra pagrindas įtarti psichozę, nes daugumai žmonių pavyksta atgauti dvasinę pusiausvyrą. Tik kai kuriems minėti požymiai perauga į ūmią psichozę ar kokį kitą psichikos sutrikimą. Mokslininkai bando atsakyti į klausimą, kas lemia psichozės išsivystymą? Jie nurodo įvairių rizikos veiksnių. Kuo šių veiksnių daugiau, tuo didesnė susirgimo rizika. K. J. Aitchisonas ir kiti juos skirsto į lemiančius polinkį psichozei bei ją skatinančius veiksnius.
Polinkį lemiantys veiksniai:
- genetinis. Dvynių ir įvaikinimo tyrimai liudija, kad genai turi įtakos, bet ji nėra lemiama. Didžiausia rizika susirgti (bet vis dėlto mažesnė nei 50 proc.) gresia šizofrenija sergančiojo tapačiam dvyniui;
- biologinis. Tai įvairūs ankstyvąjį vystymąsi trikdę veiksniai: infekcijos nėštumo metu, gimdymo traumos, gimimas gerokai anksčiau laiko, kūdikystėje persirgtos ligos ar besaikis antibiotikų vartojimas jas gydant, ryškūs mitybos trūkumai jų metu.
Paradoksalu, bet mes gerokai daugiau žinome apie psichozei įtakos turinčius aplinkos veiksnius nei apie konkrečius genus. Genetiniai ir biologiniai veiksniai sukuria polinkį ūmiai psichozei, bet jie nepaaiškina, kodėl psichozė ištiko būtent šiuo momentu. Tai padeda padaryti kita veiksnių grupė – psichozę skatinantys veiksniai.
Psichozę skatinantys veiksniai. Prie psichozę skatinančių veiksnių priskirtini neigiami ar tiesiog reikšmingi gyvenimo įvykiai (mokyklos, studijų užbaigimas, tarnyba kariuomenėje; išsiskyrimas su mylimu žmogumi; įtampa šeimoje ar darbe; skurdas ar bedarbystė ir pan.) bei piktnaudžiavimas psichoaktyviomis medžiagomis (ypač stimuliantais ir haliucinogenais).
Laikoma, kad piktnaudžiavimas psichoaktyviomis medžiagomis gali paskatinti psichozę. Tačiau kartais jų vartojama savigydai, siekiant palengvinti jau esančius simptomus. Skatinančiais veiksniais domimasi todėl, kad juos lengviau reguliuoti nei genetinį ar biologinį polinkį. Įrodyta, kad mokantis įveikti stresą ir pasitikėti savimi, stiprinant savigarbą bei kompetenciją mažėja ir tikimybė susirgti psichikos liga.
Klaidinga manyti, kad psichozę lemia kuris nors vienas minėtų veiksnių. Prisideda ir genai, ir ankstyvosios aplinkos ypatumai, ir esama gyvenimo situacija ar piktnaudžiavimas psichoaktyviomis medžiagomis. Šis psichozės atsiradimą grindžiantis modelis vadinamas „streso ir pažeidžiamumo modeliu“. Pagal šį modelį, stresas veikia centrinę nervų sistemą, sukeldamas psichozės simptomus arba su psichoze susijusio elgesio požymius.
Iki šiol nėra atlikta pakankamai psichozės rizikos skaičiavimų, tačiau daugiau tirta galimybė susirgti sunkiausiu psichoziniu sutrikimu – šizofrenija. Lentelėje parodyta įvairių veiksnių įtaką šizofrenijos išsivystymui.

Įvairių rizikos veiksnių įtaka šizofrenijos išsivystymui (Aitchison K. J. ir kt., 1999)
Ką žada ateitis?
Pirmojo psichozės epizodo prognozės priklauso nuo gydymo kokybės, paciento ir jo artimųjų tinkamo įsitraukimo į gydymo procesą bei pačios ligos prigimties. Po pirmojo epizodo sunku prognozuoti, kas bus toliau. Tegalima pasakyti, kad didžiausia ligos pasikartojimo tikimybė išlieka per pirmuosius penkerius metus ir kad nuo 10 iki 40 proc. asmenų daugiau netenka gultis į ligoninę (K.J.Aitchison).
Net jei pirmasis psichozės epizodas būtų šizofrenijos pradžia, remiantis Pasaulio sveikatos organizacijos (PSO) duomenimis, šiuolaikinio medikamentinio ir psichosocialinio gydymo pažanga leidžia beveik pusei susirgusiųjų šizofrenija tikėtis visiško pasveikimo. O iš likusiųjų pacientų tik penktadaliui gresia ženklus kasdienės veiklos ribojimas. Vyrų ir moterų sergamumas šizofrenija maždaug lygus, tačiau moterys linkusios susirgti vėliau ir jų ligos eiga bei baigtis dažnai būna lengvesnė.
Sugrįžimas „į save“
Kadangi psichozę sukelia įvairių veiksnių (biologinių, aplinkos, elgesio) sąveika, tai ir gydymas yra kompleksinis. Jis apima:
- medikamentinį gydymą, palengvinantį simptomus;
- socialines ir psichologines priemones, padedančias sugrįžti prie įprastinio gyvenimo bei išvengti socialinės negalios.
Tiktai visapusis gydymas leidžia tikėtis maksimalaus atsistatymo, apsisaugojimo nuo atkryčių bei papildomų problemų (depresijos, nerimo, piktnaudžiavimo psichoaktyviomis medžiagomis). Gydymo sėkmė labai priklauso nuo pagalbos pacientui ir jo šeimai prieinamumo bei priimtinumo. Priverstinis gydymas ligoninėje gali apsunkinti tolesnį paciento įsitraukimą į gydymo procesą. Jei užtikrinamas šeimos palaikymas ir palanki socialinė situacija, 50 proc. atvejų gydymas gali būti taikomas namuose. Ši galimybė dažnai sumažina stresą ir leidžia apsiriboti mažesnėmis medikamentų dozėmis.
Medikamentinis gydymas
Asmenims, kuriuos ištiko pirmasis psichozės epizodas, pradiniu gydymo laikotarpiu (bent jau per pirmas 48 valandas) patartina neskirti antipsichozinių vaistų. Rekomenduojami benzodiazepinai, numalšinantys nerimą, sujaudinimą ir nemigą (McGorry). Pradėjus skirti antipsichozinių vaistų, reikėtų pradėti nuo mažiausių efektyvių dozių.
Tipiniai vaistai. Šiuo metu psichozei gydyti skiriami dvejopi vaistai: tipiniai antipsichoziniai vaistai (anksčiau vadinti neuroleptikais) bei naujieji antipsichoziniai vaistai (antros kartos arba netipiniai antipsichoziniai vaistai). Šie vaistai buvo sukurti prieš 50 metų ir pasirodė veiksmingi mažinant, o kartais visai pašalinant tokius psichozės simptomus, kaip mąstymo sutrikimai, haliucinacijos ir kliedesiai. Be to, jie gali sumažinti susijaudinimą, impulsyvumą ir agresyvumą. 70 proc. pacientų tokį poveikį pajunta per kelias dienas ar savaites. Nuolat vartojami vaistai gali per pusę sumažinti atkryčio riziką. Šiuo metu skiriami vaistai ne taip veiksmingai mažina tokius simptomus kaip apatija, socialinė atskirtis ir minčių skurdumas. Tipiniai vaistai nėra brangūs. Kai kurie jų gali būti švirkščiami prailginto veikimo injekcijomis kas 1-4 savaites.
Naujieji arba atipiniai vaistai atsirado apie 1990 m. PSO duomenimis, nėra aiškių įrodymų, kad naujų antipsichozinių vaistų veiksmingumas smarkiai skirtųsi nuo senesnių, nors esama skirtumų tarp jų dažniausiai sukeliamų nepageidaujamų reakcijų. Tipiniai vaistai sukelia daugiau judėjimo sutrikimų, o netipiniai – žymų svorio padidėjimą ir seksualinių sutrikimų (T. Bock ir kt.). Priešingai nei tipiniai vaistai, naujos kartos medikamentai yra labai brangūs.

Vaistai psichozei gydyti
Kuris geriausias? Tinkamai dozuojant daugumos vaistų veikimas nedaug skiriasi, nors to paties medikamento efektyvumas atskiriems pacientams gali būti labai nevienodas. Nėra vieno geriausio medikamento. Jo parinkimas priklauso nuo nepageidaujamų reakcijų (NR), ankstesnio panašių vaistų poveikio, gydytojo patirties ir vaistų kainos.
Tik praėjus trims ar keturioms savaitėms nuo antipsichozinių vaistų vartojimo pradžios galima spręsti, ar jie efektyviai veikia ir ar pacientas juos gerai toleruoja. Jei medikamentas neveikia arba yra netoleruojamas, gydytojas gali pakeisti dozę arba skirti kitus antipsichozinius vaistus. Vidutinė gydymo trukmė – 3-6 mėnesiai. Palaikomasis gydymas tęsiamas mažiausiai vienerius metus po pirmojo epizodo, 2-5 metus po antrojo ir dar ilgiau, jei epizodų buvo daugiau. Vaistai gali padėti pacientams geriau pasinaudoti psichosocialinio gydymo formomis. Gydymo efektyvumą didina šeimos parama. Pagal PSO, kai kurie tyrimai rodo, kad reguliaraus vaistų vartojimo, šeimos švietimo ir paramos derinys gali sumažinti atkryčių dažnį nuo 50 iki10 proc.
Nepageidaujamų reakcijų (NR) valdymas
Antipsichoziniai vaistai gali sukelti įvairių NR. Pacientai nuo jų kenčia nevienodai. Paskirtas medikamentas ir jo dozė turi atitikti šią auksinę taisyklę – didžiausia terapinė nauda ir mažiausios NR. Atsižvelgdamas į tai, gydytojas turi parinkti konkrečiam pacientui tinkamiausią medikamentą ir jo dozę. Kartais tenka išbandyti keletą skirtingų vaistų. Gydymą, jei tik įmanoma, rekomenduojama pradėti nuo mažiausių dozių, palaipsniui jas didinant, o baigiant gydymą vėl palengva mažinti. Tai susilpnina NR ir abstinencijos reiškinius.
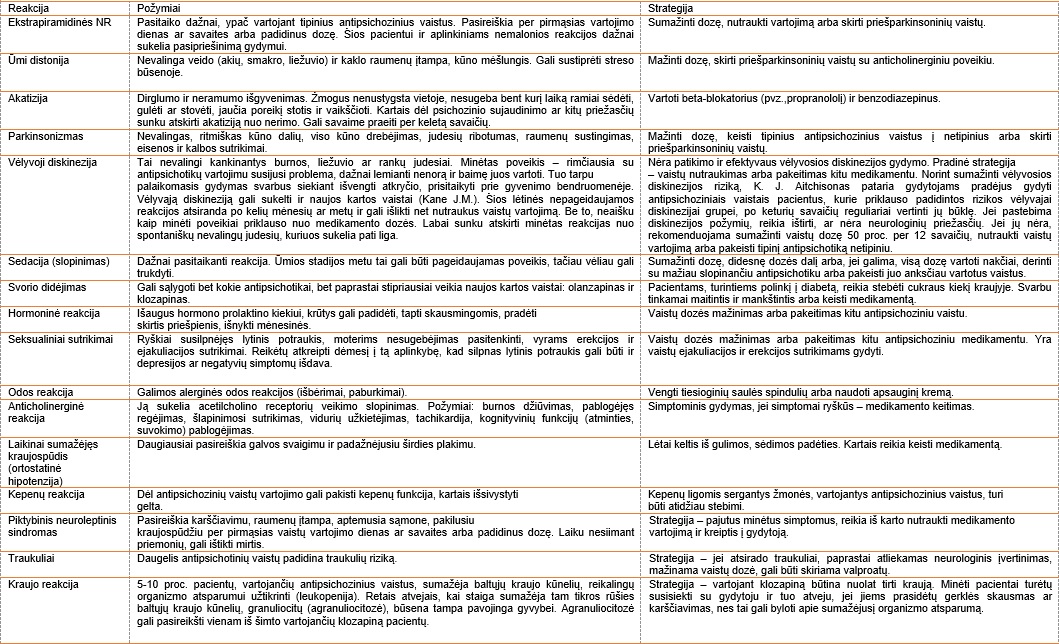
Antipsichozinių medikamentų sukeliamų nepageidaujamų reakcijų požymiai ir valdymo strategijos

Psichosocialinis gydymas
Psichoze paprastai susergama paauglystėje ar jaunystėje, o tai svarbus emocinio ir socialinio vystymosi periodas. Mokymosi, profesinių ir socialinių užsiėmimų trikdžiai, patiriami dėl psichozės, gali sąlygoti negalią. Antipsichoziniais vaistais socialinės negalios neišgydysi, jie tegali apmalšinti simptomus ir tokiu būdu padėti pacientams pasinaudoti psichosocialinėmis gydymo priemonėmis. Kuo anksčiau minėtų priemonių imamasi, tuo didesnė tikimybė išvengti socialinės negalios. Po pirmojo psichozės epizodo žmogui reikia tikslo ir apibrėžtumo, fizinės veiklos, galimybės bendrauti su bendraamžiais bei aplinkiniais, didesnio pasitikėjimo savimi ir teigiamo požiūrio į ateitį.
Pagal PSO, psichosocialinė reabilitacija apima įvairias priemones nuo socialinės kompetencijos stiprinimo, socialinės paramos sistemos kūrimo iki šeimos paramos. Labai svarbu suteikti psichikos paslaugų vartotojams teisių, mažinti stigmą ir diskriminaciją, šviesti visuomenę ir priimti atitinkamus įstatymus. Šios strategijos pagrindinis principas – pagarba žmogaus teisėms.
Reabilitacija dienos centruose, apsaugotoje darbo vietose ir apsaugotame būste net ilgai sirgusiems pacientams padeda pasveikti ir įveikti liekamąsias negalias: vangumą, motyvacijos stoką ir socialinę atskirtį. Žemiau aprašomos pagrindinės psichosocialinio gydymo formos.
Atvejo vadyba. Ji padeda pacientui po pirmojo psichozės epizodo išlaikyti kontaktą su spichikos sveikatos paslaugas teikiančiomis tarnybomis. Kartu su pacientu ir jo šeima įvertindamas iškilusius poreikius, atvejo vadybininkas padeda sudaryti priežiūros planą bei susisiekti su reikiamomis tarnybomis ir gauti norimas paslaugas.
Dienos užimtumo centrai. Negerai jei po intensyvios priežiūros ligoninėje, pacientas grįžta į aplinką be aiškios struktūros. Jei asmuo negali iš karto tęsti studijų ar dirbti, centro lankymas padeda suteikti gyvenimui apibrėžtumo. Dienos užimtumo centre pagrindinis dėmesys skiriamas sveikimui ir kasdieniam gyvenimui, bendravimui, užimtumo arba darbui reikalingų įgūdžių atstatymui bei ugdymui.
Įvairios grupinės programos. Laisvalaikio praleidimo, aktyvinimo, socialinių grupių tikslas – palengvinti socialines sąveikas ir ugdyti viltį, padėti įveikti socialinę atskirtį ir neveiklumą, kurie yra būdingi sveikstantiesiems po pirmojo psichozės epizodo. Profesinės orientacijos grupių tikslas – veiklumo skatinimas ir interesų sužadinimas, rengiantis sugrįžti į studijas ar darbą. Dalyvavimas minėtų grupių veikloje ugdo pasitikėjimą savo veiklumu ir produktyvumu. Įgūdžių ugdymo, žinių ir įveikos grupių tikslas – padėti šių grupių dalyviams suprasti savo ligos prigimtį, simptomus ir gydymą; ugdyti streso įveikimo įgūdžius bei gebėjimą priimti gyvenimo iššūkius, skatinant gerovę ir saviraišką. Bendravimo grupių tikslas – pasitikėjimo skatinimas, dalijimasis jausmais, socialinių įgūdžių lavinimas ir saviraiškos skatinimas.
Psichologinė pagalba stiprina gydymosi motyvaciją, lengvina simptomus, mažina savižudybės riziką, lavina streso įveikos įgūdžius bei kognityvines (pažintines) funkcijas. Taip pat jos suteikia žinių apie psichikos ligas, jų prigimtį bei gydymą; moko atpažinti ir valdyti ankstyvuosius atkryčio požymius. Taikytina ir palaikomoji psichoterapija, kuri padeda stiprinti svarbiausias asmenybės funkcijas, sukaupti dėmesį, atgauti realybės jausmą, siekti fizinio, protinio bei emocinio suderinamumo ir įsitraukti į tarpasmeninius santykius.

Profesinė reabilitacija. Skirta darbinių įgūdžių ugdymui, pasirengimui darbinei veiklai. Teikiamos konsultacijos profesinio orientavimo klausimais, kaip sudaryti gyvenimo aprašymą, kaip bendrauti su darbdaviu ir pan. Teikiama pagalba ieškant ir išlaikant darbą bei parama darbo vietoje.
Savigalbos grupės. Į jas gali burtis ir patyrę psichozę asmenys, ir jų artimieji. Savigalbos grupės labai svarbios psichosocialinei adaptacijai. Į jas susibūrę žmonės teikia vieni kitiems emocinę paramą ir daugiau sužino apie psichikos ligas. Minėtos grupės mažina stigmą, skatina diskusijas įvairiomis aktualiomis temomis, savo teisių gynimą, paslaugų teikimo įtakojimą ir siekimą gauti paramą psichikos ligų tyrimams.
Artimųjų ir pacientų psichoedukacija. Psichozė – tai krizė, kurią galima įveikti tik atgavus gyvenimo kontrolę, savigarbą ir vėl pajutus gyvenimo prasmę. Esminės informacijos apie ligą ir jos gydymą suteikimas yra visų psichikos paslaugų vartotojų bei jų artimųjų teisė. Psichoedukacijos tikslas dvejopas: padėti perprasti ligą ir keisti požiūrį į ją bei dalyvavimą gydymo procese.
Artimųjų rūpesčiai
Ką patiria artimieji?
Pradinė šeimos narių reakciją į susirgusįjį psichoze panaši į nerimą ar sielvartą, netekus artimo žmogaus. Paprastai dėl artimo žmogaus diagnozės išgyvenami prieštaringi jausmai, tokie kaip neigimas, liūdesys, kaltė, stigmos baimė, sumišimas,nesėkmės pojūtis, gėda, pyktis, palengvėjimas (EPPIC,1997; Ferrari, 1996).
Neigimas. Dažnai pirmojo psichozės epizodo metu šeimos nariai sakosi patyrę derealizaciją arba neigimą, kuomet galvojama: „Tai negali nutikti man ir mano šeimai“.
Liūdesys. Kai neigimas perauga į pripažinimą, kyla liūdesys. Šeima išgyvena ligą kaip tragediją, ypač jei psichozė ištinka vaiką. Galvojama, kad jis yra „prarastas“, jo ateitis sužlugdyta. Sielvartas gali dar sustiprėti, jei psichozę patyręs vaikas nesveiksta taip greitai, kaip norėtųsi. Šeima nuolat svyruoja tarp optimizmo ir susitaikymo su „idealaus vaiko“ praradimu, net jei šis praradimas vėliau pasirodys buvęs tik laikinas.
Kaltė. Artimieji gali jaustis kalti, kad laiku nesikreipė medicininės pagalbos, neatpažino ligos anksčiau ar priskyrė ją sunkiai paauglystei. Kaltę stiprina ir įsitikinimas, kad ligą paskatino bausmės, nuolaidžiavimas ar grasinimai. Jaunuolių elgesio pokyčiai dažnai aiškinami pereinamojo gyvenimo tarpsnio sunkumais, netinkamos kompanijos įtaka, alkoholio ar narkotikų vartojimu, paauglišku maištu ir pan.
Stigmatizacijos baimė arba gėda dėl ligos taip pat gali skatinti šeimą priešintis artimo žmogaus guldymui į psichiatrinę ligoninę ar ambulatoriniam gydymui. Šeima gali neigti, kad jis serga psichikos liga, slėpti arba menkinti ligos mastus, nutraukti ryšius su giminėmis ir/arba draugais.
Sumišimas. Kai šeimos nariai nepajėgia susitaikyti su liga ir nesupranta, kas atsitiko jų mylimam žmogui, juos apima sumišimas. Tuomet klausiama savęs: „Ar jis kada bus toks pats kaip anksčiau?“
Gėda kyla iš įsitikinimo, kad dėl artimo žmogaus ligos tiesiogiai kaltas klaidingas šeimos elgesys ir kad vieša stigmatizacija paveiks šeimos padėtį visuomenėje.
Pyktis gali sietis su bendru įniršiu dėl susiklosčiusios padėties arba būti nukreiptas į save, kitą šeimos narį, sergantįjį ar „sistemą“.
Palengvėjimas įmanomas, jei šeimos nariai supras, kad artimo žmogaus elgesį apsprendžia liga, ir ieškos profesionalios pagalbos bei paramos.
Dauguma šeimų pereina šiuos etapus: pirmiausia neigia ir menkina problemą, vėliau ją pripažįsta ir pradeda siekti pagalbos. Dažnai šeimos nariai nepagrįstai baiminasi, kad pagalbos ieškojimas gali būti vertinamas kaip sergančiojo išdavystė. Šeimos narių reakcijos į ligą ir sergantįjį gali būti labai įvairios, pvz., vyras ar žmona dažnai reaguoja kitaip nei tėvai, broliai ar seserys. Be to, tai priklauso nuo jų požiūrio į psichikos ligą plačiąja prasme ir vietinės bendruomenės nuostatų.
Sunkiausia šeimai būna ligos pradžia ir ūmūs jos epizodai, kai sergantysis elgiasi ypač keistai, nenuspėjamai ar nepriimtinai. Tuo metu šeimai labiausiai reikia pagalbos. Ypač jos reikia paaugliams, gyvenantiems su sergančiu psichikos liga artimuoju.
Pagal R. Woolis, šeimai padeda šie dalykai:
- gebėjimas atvirai kalbėtis apie ligą ir jos poveikį kiekvienam šeimos nariui;
- aplinkiniai, su kuriais galima pasidalyti šeimos problema;
- žinios apie ligą, ypač apie sergamumo riziką kitiems šeimos nariams, pvz., vaikams;
- susitelkimas ties šeimos gyvenimu ir santykiais.
Kaip bendrauti ir kuo padėti? Emocinis palaikymas, pagarba ir paskatinimas
Sveikstančiam po pirmojo psichozės epizodo asmeniui labai svarbi šeimos emocinė aplinka. Palaikantys, šilti santykiai sustiprina teigiama vaistų poveikį. Tačiau perdėta globa ir kontrolė gali trukdyti sveikimui bei paskatinti atkryčius ne mažiau nei perdėtas kritiškumas bei priešiškumas. Žinoma, kad pacientai, gyvenantys šeimose, kur nuolat kritikuojama ar perdėtai globojama bei kontroliuojama, dažniau atkrinta (apie 55 proc.) nei šeimose, kur emocijos reiškiamos santūriau (apie 20 proc.). Taigi šeimoms reikėtų vengti pastovaus kritikavimo ir perdėto globėjiškumo (turint galvoje, kad kartais sunku nuspręsti, kokios pagalbos reikia vienoje ar kitoje ligos stadijoje, kokia pagalba atitinka šeimos vertybes ir pan.). Bendraudami su sergančiu artimuoju, vadovaukitės šiomis taisyklėmis:
- elkitės pagarbiai: kaip suaugęs su suaugusiuoju;
- kalbėkite ramiai, aiškiai, be užuolankų;
- būkite ypač nuoseklūs ir nuspėjami;
- nustatykite aiškias elgesio ribas ir taisykles. Jei sergantysis elgiasi nepriimtinai, ramiai ir konkrečiai paaiškinkite, kas jam galima ir ko ne;
- nepriimkite ligos ir jos simptomų asmeniškai;
- pastebėkite ir pagirkite net ir mažiausius teigiamus poslinkius;
- sutelkite dėmesį į dabartinę padėtį ir stenkitės kiek įmanoma ją gerinti;
- nepaisydami nesėkmių laikykitės optimistiškų nuostatų;
- leiskite sergančiajam klysti ar nesugebėti kažko atlikti, tai padeda ištverti krizę;
- ilgalaikius tikslus išskaidykite į lengviau pasiekiamus konkrečius trumpalaikius tikslus;
- padėkite artimajam siekti realių trumpalaikių tikslų.
Galbūt jūsų artimasis perdėtai globojamas, jei atrodo mažiau brandus nei galėtų būti; siekia, kad kiti padarytų už jį tai, ko jis pats dar nė nepabandė ar nuolat vengia prisiimti šiek tiek didesnę atsakomybę ir būti savarankiškesnis.
Simptomų ir krizinių situacijų valdymas
Kaip elgtis kliedesių atveju? R. Woolis pataria neklausinėti ir neaptarinėti jokių kliedesių detalių. Nebandykite įtikinėti ar versti atsisakyti kliedesių. Taip nieko nepasieksite. Nesakykite artimajam, kad tai, ką iš jo išgirdote, yra kvaila ir klaidinga – nebent jis pats jūsų to prašytų. Tačiau net ir šiuo atveju būkite atsargūs. Jei artimas žmogus nusiteikęs ramiai, klausykitės jo neutraliai, ramiai ir pagarbiai. Pabandykite:
- atsakyti į bet kokį išsakytą nekliedesinį pastebėjimą;
- nukreipkite pokalbį nuo kliedesių prie kitos temos;
- aiškiai, bet be nuvertinimo, išreikškite norą pakeisti temą.
Jei artimas žmogus reikalauja iš jūsų savo kliedesių komentarų, galite:
- pasakyti, kad nežinote, ką atsakyti, ar kitaip išsisukti;
- pripažindami ir gerbdami jo nuomonę, paaiškinti, kad šiuo požiūriu laikotės kitos nuomonės.
Jei kliedesiai sukelia sergančiajam stiprius jausmus, galite:
- nekomentuodami kliedesių atkreipti sergančiojo dėmesį į jausmus (baimę, pyktį, nerimą, liūdesį);
- pasiūlyti savo pagalbą šiems jausmams įveikti. Pvz., galite paklausti: „Ką galėčiau padaryti, kad tu jaustumeisi saugiau?“
Kaip elgtis haliucinacijų atveju? Gali būti, kad artimas žmogus patiria haliucinacijas, jei:
- jausmingai šnekasi su savimi, lyg atsakydamas į kito žmogaus klausimus ar teiginius (bet ne „Kur aš padėjau savo raktus?“ – tai komentaras);
- be jokios akivaizdžios priežasties staiga nusijuokia;
- atrodo sumišęs, susirūpinęs; sunkiai sukaupia dėmesį pokalbio metu ar atlikdamas užduotį;
- atrodo, lyg matytų tai, ko jūs nematote.
Haliucinacijas patiriantys žmonės įpranta jas įveikti šių technikų pagalba:
- kalbėdamiesi su specialistu ar artimu žmogumi;
- padidindami antipsichozinių vaistų dozę;
- liepdami balsams palikti juos ramybėje;
- ignoruodami balsus, vaizdus, kvapus, skonius ar kitus pojūčius;
- susitelkdami ties užduotimi ar veikla;
- klausydamiesi garsios muzikos (pageidautina su ausinėmis).
Jūs galite rūpestingai, jautriai ir ramiai:
- paklausti, ar artimas žmogus ką tik kažką matė arba girdėjo. Jei taip, kas tai buvo?
- gauti pakankamai informacijos, kad nuspręstumėte, kaip jis/ji jautėsi dėl šios patirties;
- aptarti būdus, kaip tvarkytis su iškilusiais jausmais arba poreikiais – kas padės jam/jai jaustis saugiai, ką jis/ji galėtų padaryti, kad padėtis taptų labiau kontroliuojama;
- aptarti galimybę, kad šie potyriai yra ligos požymis;
- jei būtina, priminti sergančiajam pageidaujamas elgesio ribas, pvz., paprašyti ją/jį nešaukti.
Jums nevalia:
- šaipytis iš artimojo ar jo potyrių;
- rodyti savo sukrėtimą ar išgąstį dėl jo potyrių;
- sakyti asmeniui, kad jo potyriai yra nerealūs arba abejingai juos atmesti, sumenkinti;
- leistis į ilgas diskusijas dėl haliucinacijų turinio ar girdimų paliepimų motyvų.
Apsaugojimas nuo savižudybės. Žmonėms, patyrusiems psichozę, iškyla didesnė savižudybės rizika, ypač per pirmuosius kelerius metus po pirmojo psichozės epizodo. Ši rizika padidėja prieš pat gulimąsi į ligoninę ar tuoj po išrašymo. Jei pirmasis psichozės epizodas reiškia šizofrenijos pradžią, PSO duomenims, 30 proc. sergančiųjų šizofrenija mažiausiai vieną kartą gyvenime bandė žudytis, o apie 10 proc. pavyko tai padaryti. Vyrams savižudybės rizika didesnė nei moterims.
Apie savižudybės rizikos laipsnį liudija (didėjančia tvarka):
- mintys: noras nusižudyti, neturint plano arba ketinimų tai padaryti;
- ketinimai: savižudybės plano kūrimas; save žalojantys veiksmai, kuriuos asmuo sieja su savižudiškomis mintimis arba jausmais (pvz., išgeria dešimt tablečių aspirino). Dažnai tai būna pagalbos šauksmas, į kurį svarbu atliepti;
- bandymai: įvairūs veiksmai, galintys pasibaigti mirtimi.
Požymiai, įspėjantys apie savižudybę:
- visiškas savęs nuvertinimas arba didelis kaltės jausmas;
- ryški neviltis ir nenoras kurti ateities planų;
- balsai, liepiantys susižaloti arba nusižudyti;
- staigus ir nepaaiškinamas slogios depresiškos nuotaikos virtimas šviesia ir giedra;
- reikalų tvarkymas, pvz.: testamento rašymas, sistemingas artimųjų ar senų draugų lankymas;
- konkretaus savižudybės plano aptarinėjimas;
- manijos arba kliedesių padiktuotos kalbos apie savo antgamtiškas galias, nepažeidžiamumą ir pan.
- ankstesni bandymai arba perdėtas impulsyvumas.
Jei jums kyla įtarimų, kad artimas žmogus ketina pasitraukti iš gyvenimo, vadovaukitės šiais patarimais:
- bet kokias kalbas ar veiksmus, liečiančius savižudybę, vertinkite rimtai; net jei susižalojimo ar nusižudymo rizika yra nedidelė;
- jei išgyvenama sunki depresija, nevalia ignoruoti, sumenkinti ar neigti sergančiojo jausmų. Leiskite jam išsikalbėti, parodykite, kad suprantate jo padėtį („Iš tiesų baisu taip jaustis“), pasiūlykite emocinę paramą. Užtikrinkite, kad psichikos sveikatos problemų turintys žmonės dažnai išgyvena depresiją ir nevilties jausmą, tačiau laikui bėgant tai silpnėja;
- jei jums pasirodo, kad artimas žmogus rengiasi savižudybei, išsiaiškinkite, ar jis turi konkretų planą.
Kuo didesnė savižudybės grėsmė, tuo labiau jūs turėtumėte:
- siekti profesionalios pagalbos ir skatinti artimą žmogų daryti tą patį;
- stengtis išgauti pasižadėjimą, kad artimas žmogus nesielgs impulsyviai, iš pradžių nesusisiekęs su jumis, telefonine pagalbos tarnyba, savo gydytoju arba kitu atsakingu asmeniu;
- pašalinti asmeniui prieinamas galimas savižudybės priemones (skutimosi peiliukus, peilius, medikamentus), kuriomis jis mėgintų pasinaudoti;
- prasidėjus kliedesiams, nedelsiant kreiptis pagalbos;
- deja, reikia turėti galvoje ir tą aplinkybę, kad kartais žmonės nusižudo neįspėję. Tad niekas jų nebegali apsaugoti.
Apsaugojimas nuo prievartos. Galima išskirti tris prievartinio elgesio tipus, kurie reikalauja skirtingo atsako. Tai prievartinis elgesys dėl psichozės simptomų pasireiškimo, praradus savikontrolę arba siekiant kontroliuoti aplinkinius.
Prievarta dėl psichozės simptomų pasireiškimo pasitaiko palyginti retai. Kadangi ji kyla dėl kliedesių, tai diskusijos šiuo atveju mažai veiksmingos. Taip besielgiantis asmuo negali likti namuose. Tad reikalinga skubi policijos intervencija arba priverstinis hospitalizavimas.
Puolimas praradus savikontrolę. Atsakant į šią prievartos rūšį svarbu:
- išmokti atpažinti požymius, susijusius su savikontrolės praradimu (pvz.: plačiai išplėstos akys, greitas ir paviršutiniškas kvėpavimas). Ši prievartos rūšis dažniausiai pasireiškia tuomet, kai asmuo jaučiasi priremtas prie sienos, gąsdinamas arba puolamas žodžiais;
- išlikti ramiems ir skatinti artimą žmogų neprarasti kontrolės. Patarti jam, kaip jis galėtų geriausiai nusiraminti (išeiti pasivaikščioti, padėti į vietą laikomą daiktą ir pan.). Nustatyti arba priminti anksčiau nustatytas elgesio ribas;
- suteikti kuo daugiau emocinės ir fizinės erdvės;
- pasirūpinti savo fiziniu saugumu;
- konfliktui nurimus, jį aptarti su sergančiuoju. Pabrėžti padėties rimtumą ir plano, užtikrinančio, kad tai daugiau nepasikartos, reikalingumą.
Ketinimas griebtis prievartos arba grasinimas ja, siekiant kontroliuoti kitus arba elgtis pagal savo norą. Šiuo atveju svarbu:
- įvertinti įvykį ir atskirai, ir drauge su artimuoju;
- visiems nusiraminus, aptarti, koks elgesys yra nepriimtinas ir kokios galimos jo pasekmės. Viena vertus, reikėtų atsižvelgti į artimo žmogaus norus ir poreikius. Kita vertus, parengti jį galimoms pasekmėms. Priklausomai nuo elgesio rimtumo, tai gali būti privilegijų apribojimas arba skambutis į policiją.

Poreikių derinimas
Jums ir likusiems šeimos nariams gyvybiškai svarbu nepaaukoti visų savo išteklių, laiko, energijos ir interesų vien tik sergančiam artimajam. Kelkite sau realius tikslus ir lūkesčius:
- švieskitės; kuo daugiau sužinokite apie ligą ir kaip geriausiai su ja tvarkytis;
- ugdykite gebėjimą reaguoti į artimo žmogaus elgesį ramiai, apgalvotai, o ne impulsyviai;
- mokykitės pamatyti ir įvertinti net mažus pagerėjimo požymius;
- mokykitės atpažinti pablogėjimo požymius nepuldami į paniką;
- mokykitės džiaugtis ir praturtinti savo gyvenimą, nepaisydami sunkumų šeimoje;
- mylėdami artimą žmogų, mokykitės žvelgti į jo gyvenimą per atstumą;
- nesiliaukite siekę reikiamos pagalbos, kad galėtumėte įgyvendinti visus minėtus tikslus.
Literatūros šaltiniai
- Aitchison K.J., Meehan K., Murray R.M. First Episode Psychosis. UK: Martin Dunitz, 1999.
- It is normal to be different! Understanding and treatment of psychosis. Ed. by Dr. T. Bock.
- Kane J.M. Management Issues in Schizophrenia. UK: Martin Dunitz, 2000.
- Kaip tinkamai vartoti vaistus: vadovas nuo psichikos sutrikimų kenčiantiems ir psichikos
- problemų turintiems žmonėms, 2004.
- Kompensuojamųjų vaistų bazinių kainų kainynas, 2004.
- McGorry E.J. Early Psychosis Training Pack. Macclesfield, UK: Gardiner-Caldwell
- Communications Ltd, 1997.
- Psichikos sveikata: naujas supratimas, nauja viltis. Pasaulio sveikatos pranešimas 2001.
- Psichikos sveikatos paslaugos bendruomenėje. Psichosocialinės reabilitacijos asociacija ir
- Ženevos iniciatyva psichiatrijoje, 2004.
- Schizophrenia and other psychotic disorders. Synopsis of Treatments of Psychiatric
- Disorders. Ed. by Gabbard G.O. and Atkinson S.D. 2nd edition, 1997.
- TLK-10 psichikos ir elgesio sutrikimai: klinika ir diagnostika, 1997.
- Vaistų žinynas 2004 m.
- Woolis R. When Someone You Love has a Mental Illness: Handbook for Family, Friends, and Caregivers, 1992.
